1 영양소의 특성
1-1. 개요
비타민 D 또는 칼시페롤(calciferol)은 지용성 세코스테롤(seco-sterol)에 속하며 프로호르몬으로 작용한 다. 천연적으로 비타민 D 활성을 갖는 화합물은 측쇄 구조가 다른 D2와 D3 두 가지 형태가 있다. 이 두 가지 형태의 비타민 D는 분자량은 거의 유사하고, 체내에서 동일하게 대사된다 [1]. 비타민 D는 식품에서 섭취하는 비타민 D2와 비타민 D3의 공급원 외에 또 하나의 공급원이 있다. 인간을 포함한 포유동물의 피 부에 콜레스테롤 생합성 과정의 중간체인 프로비타민 D3(7-dehydrocholesterol)가 햇빛의 자외선에 의해 Previtamin D3로 되고, 그 다음에 체온에 의한 열 이성화를 통해 생성된 비타민 D3(cholecalciferol)가 해 당한다. D2와 D3 모두 인공적인 합성이 가능하여 식사보충제 혹은 비타민 D 강화식품에 사용되기도 한다. 최근 비타민 D3가 비타민 D2보다 효력이 크다고 보고되었으나 [2] 현재로서는 비타민 D2와 비타민 D3를 각각 산정하기는 어렵다. 따라서 비타민 D의 식사섭취기준은 비타민 D2와 비타민 D3를 구별하지 않고 전 체 비타민 D의 합계량으로 산정한다(그림 1).

1-2. 흡수, 분포, 대사, 배설
비타민 D는 두 단계의 수산화 과정을 거친 후 활성화된다. 첫 번째 수산화 과정은 간에서 이루어지며 25-수산화효소(25-hydroxylase)에 의해 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3)로 전 환된다 [3]. 두 번째 수산화 과정은 신장에서 이루어지며 1α-수산화효소(1α-hydroxylase)의 작용으로 25-하 이드록시비타민 D가 생물학적 활성형인 1,25-다이하이드록시비타민 D3(1,25-hydroxyvitamin D3, 1,25(OH)2D3: 칼시트리올)로 전환된다. 또한 24-수산화효소(24-hydroxylase)의 작용으로 수산화 과정을 거 치면서 생물학적 활성도가 거의 소실된 비활성 대사산물인 24,25-디하이드록시비타민 D3(24,25(OH)2D3)가 생성된다(그림 2).
피부에서 생산된 비타민 D와 음식으로 섭취된 비타민 D의 합계량을 반영하여 25-하이드록시 비타민 D 농도가 변화한다 [4]. 활성형인 1,25-다이하이드록시비타민 D3(1,25(OH)2D3)는 칼슘 대사를 조절하는 호 르몬으로, 건강한 사람의 혈중 농도에서는 항상 일정하게 유지되고 있다. 이에 따라 25-하이드록시비타민 D(25(OH)D)는 비타민 D 영양 상태에 가장 좋은 지표이다. 또한 비타민 D가 결핍되면 혈중 칼슘 이온 농도가 저하되고, 그 결과 혈중 부갑상선호르몬의 농도가 상승한다. 따라서 혈중 부갑상선호르몬 농도도 비타민 D 결핍을 나타내는 유효한 지표에 해당한다.

간에서 합성되는 25-하이드록시비타민 D(25(OH)D, 칼시다이올)은 혈중에 존재하는 비타민 D의 주요 형태로써 비타민 D 결합단백질(vitamin D binding protein, DBP)과 결합하여 순환하며 표적기관으로 운 반된다. 신장에서 합성되는 1,25-다이하이드록시비타민 D3(1,25(OH)2D3, 칼시트리올)의 혈중 농도는 상향 조절 기능을 하는 부갑상선호르몬(parathyroid hormone, PTH)과 하향 조절 기능을 하는 섬유모세포성장 인자-23(fibroblast growth factor-23, FGF23)에 의해 혈중 수준이 엄격히 조절된다 [4, 5].
동물실험 및 임상시험 연구결과 담즙 및 췌장 리파제(lipase)의 분비를 자극하는 지방을 포함한 식품과 함께 비타민 D를 섭취한 경우 소장에서 효과적으로 흡수되었고 [6, 7], 지방 흡수를 차단하는 약물을 섭취 하는 경우, 비타민 D 흡수도 함께 저해되었다 [8]. 그러나 비타민 D의 흡수율을 최대화하기 위한 적절한 지방섭취량은 아직까지 불분명하다.
비타민 D는 급원에 관계없이 모두 프로비타민(provitamins)의 비활성형이므로 호르몬 형태로 대사된 이후부터 그 기능을 할 수 있다. 피부 또는 림프액으로부터 혈중으로 유입된 비타민 D는 수시간 내에 간 또는 저장 조직으로 운반된다.
비타민 D가 지방조직에 축적되는 현상은 비타민 D의 소수성으로 인한 비특이적인 기전으로 간주되지 만, 축적 및 체내 재이용 단계에서의 생리적 조절기전은 아직 불분명하다. Wortsman 등 [9]은 비만인의 경우, 지방조직에 축적된 비타민 D가 체내에서 비타민 D가 필요한 상황에서도 방출되지 않는 현상을 관찰 하였다. 또한 Blum 등 [10]은 노인을 대상으로 1년 동안 700 IU의 비타민 D 보충요법을 시행한 결과, 적 정 체중 대비 체중이 15 kg씩 증가할수록 혈중 25-하이드록시비타민 D가 약 10 nmol/L씩 저하되는 것을 확인하였다. 따라서 지방조직에 축적된 비타민 D는 체내에서 쉽게 이용되기 어려운 형태이며, 비만인 경 우 정상 체중군보다 더 많은 양의 비타민 D의 섭취가 필요한 것으로 보인다. 비타민 D의 대사산물은 대부 분 담즙을 통해 대변으로 배출되며, 극히 소량이 소변으로 배출된다. 소변으로 배출되는 비타민 D는 비타 민 D 결합단백질에 부착하여 순환하던 비타민 D 대사산물이 신장에서 재흡수된 이후 배출된다 [1].
1-3. 기능
20세기 초 처음 비타민 D가 발견되었을 당시에는 지용성 비타민의 한 종류로만 알려졌지만, 최근에는 프로호르몬(prohormone)으로서 체내의 다양한 역할들이 밝혀지고 있다. 비타민 D의 주요 기능은 비타민 D 의존성 단백질 작용을 통해 장관이나 간에서 칼슘과 인의 흡수를 촉진하여 골격의 무기질화를 위해 필 요한 혈중 칼슘과 인 농도를 유지하는 기능이다. 혈중 칼슘 농도의 항상성 유지는 신경근 접합부의 기능, 혈관 확장, 신경 전도, 호르몬 분비 등에도 필수적이다. 1,25-다이하이드록시비타민 D3(1,25(OH)2D3, 칼시 트리올)은 다음과 같은 세 가지 기전을 통해 혈중 이온화 칼슘의 농도를 정상범위로 유지시킨다. 첫째, 부 갑상선호르몬과 무관한 기전으로서 전체 소장에서, 특히 십이지장과 공장에서 칼슘의 흡수를 촉진시킨다. 이 단계에서 1,25-다이하이드록시비타민 D3(1,25(OH)2D3, 칼시트리올)은 인의 흡수와는 독립적으로 칼슘 의 흡수를 자극한다. 둘째, 부갑상선호르몬을 필요로 하는 과정으로서 골격에서 칼슘을 동원하는 역할을 한다. 셋째, 혈중 칼슘 농도가 저하된 경우 1,25-다이하이드록시비타민 D3(1,25(OH)2D3, 칼시트리올)은 부갑상선호르몬과 함께 신장 원위세뇨관에서 칼슘의 재흡수를 촉진한다 [11]. 비타민 D 부족 시 골격의 무기 질화 장애로 인하여 소아에서 구루병, 성인에서 골연화증이 유발된다. 노화와 관련된 골연화증의 위험성은 지금까지 알려진 수준보다 훨씬 더 심각한 것으로 보고되고 있다. 고관절 골절의 30-40%는 골다공증이 아 닌 골연화증으로 유발되며, 나머지 60-70%는 칼슘과 비타민 D 부족으로 인한 불충분한 무기질화, 그리고 골연화증 초기 단계와 골다공증이 복합적으로 작용한 결과로 파악된다 [1]. 이는 고령 인구에서 비타민 D 보충요법이 고관절 골절을 효과적으로 예방한다는 연구결과를 뒷받침한다 [12].
면역세포 뿐 만 아니라 피부, 뇌, 전립선, 췌장, 유방, 대장 등의 다양한 조직은 비타민 D수용체를 가지 고 있으며, 1,25-다이하이드록시비타민 D3(1,25(OH)2D3, 칼시트리올)에도 반응하는 것으로 알려져 있으며, 조직과 세포 일부는 1α-수산화효소를 가지고 있는 것으로 보고되었다 [13]. 1,25-다이하이드록시비타민 D3(1,25(OH)2D3, 칼시트리올)은 암세포의 성장을 억제하고 세포의 분화를 촉진시키는 등 세포주기를 조절 하는 역할을 하는 것으로 나타났다 [14-16]. 또한 암세포의 혈관내피성장인자(vascular endothelial growth factor, VEGF)를 억제하여 혈관생성을 한다 [17, 18]. 또한 염증반응을 억제하여 암세포의 증식을 억제하는 작용을 한다 [19]. 칼슘과 인의 대사 조절과는 무관한 수많은 조직세포의 핵 내에서도 비타민 D 수용체가 발견된 것은 이러한 결과를 뒷받침해준다. 예를 들어 표피의 각화세포, 활성화된 T면역세포, 항 원발현세포, 대식세포, 단핵구, 세포독성 T세포 등에서도 비타민 D 수용체가 발견된다. Zella 등 [20]은 칼 시트리올이 인간의 게놈 중 약 5%를 조절한다고 보고하였다. 또한 1α-수산화효소와 관련된 유전자가 신장 이외의 많은 체세포 및 조직에서 발견되었으며, 이는 피부, 위장관, 선상조직(유방이나 전립선 등)에서 세 포와 조직의 성장을 조절하는 세포내분비(intracrine) 시스템으로 작용하는 것으로 보인다 [1].
2 건강 유지 및 증진을 위한 섭취기준
2-1. 건강을 위한 섭취기준 설정 시 고려사항
비타민 D의 섭취기준 설정을 위한 분석틀은 그림 3과 같다. 비타민 D의 충분섭취량 설정을 위한 주요 질문은 ① 비타민 D의 섭취가 혈중 비타민 D 상태(25(OH)D 및 1,25(OH)2D3)에 어떤 영향을 미치는가
② 혈중 25-하이드록시비타민 D의 농도가 골격건강, 근육 및 신체기능, 심혈관계질환, 암, 당뇨병, 대사증 후군, 면역 및 감염성 질환, 임신, 총 사망 등과 같은 건강결과에 어떤 영향을 미치는가 ③ 혈중 25-하이드 록시비타민 D의 농도가 골밀도 및 골질량, 혈압, 혈당, 혈중 부갑상선호르몬 등 중간결과에 어떤 영향을 미치는가 ④ 비타민 D의 작용이 이러한 중간결과를 통하여 최종적인 건강결과에 어떤 영향을 미치는가로 이루어졌다.

비타민 D 섭취 기준 설정 시 근거자료로 사용하기 위하여 최종 선정된 문헌은 골격 건강(골밀도, 골다 공증 및 골절)을 변수로 하여 시행된 연구결과가 대부분이었다. 그러나 골격 건강에 관련된 논문의 대상자 가 주로 폐경 후 여성이나 노인에 집중되어 있으며, 그 이하의 연령을 대상으로 한 연구는 충분하지 않았 다. 골격 건강 이외의 건강지표(암, 심혈관질환, 당뇨, 면역질환, 사망 등)를 변수로 하여 시행된 개입 연구 및 메타분석 연구 자료는 소수이며, 대부분의 연구디자인이 코호트 연구 및 코호트 내 환자-대조군 연구들 이었다. 이 경우 개입연구의 대부분이 뼈 건강 이외의 건강지표를 일차적 결과변수가 아닌 2차 결과변수로 분석하였다. 특히 한국인 및 아시아인에서 시행된 연구디자인은 대부분 환자-대조군 연구이거나 단면연구 의 형태에 해당하였다.
또한 비타민 D는 식품으로부터의 섭취 이외에도 자외선 작용 하에서 피부에서도 생산되므로 관련 자료 도 분석하였다. 비타민 D는 식품 외에 햇빛으로부터 공급이 되는 특수성을 가지고 있다. 유럽에서는 TEMIS(Tropospheric Emission Monitoring Internet Service)를 통해 비타민 D 자외선복사량과 홍반자외 선복사량 정보를 제공하고 있다. 여기서 제공하는 복사량 정보는 유럽지역에 국한되어 있다. 다만 복사전 달모델을 활용한 맑은 날씨에서의 자외선 정보는 전 지구 대상으로 서비스 되고 있다. 뉴질랜드 NIWA(National Institute of Water & Atmospheric Research)에서는 홍반자외선의 부정적인 영향과 비타 민 D 생성 자외선의 긍정적인 영향을 모두 고려한 자외선 노출시간 정보에 관한 연구가 진행되었다 [21]. Kazantzidis 등 [23]의 연구에서는 유럽 3개 지역의 파장별 자외선복사량 관측값을 이용하여 비타민 D 생 성 자외선복사량을 산출하였다. 이 연구에서는 비타민 D 생성 자외선복사량 사이의 비율을 분석하였고, 관측소의 지방시(Local Time)에 대해 평균된 비타민 D 생성 자외선복사량이 제시되었다. 또한, 비타민 D 경구 투여량 1,000 IU에 해당하는 인체 노출 면적의 1/4을 기준으로 한 비타민 D 생성 자외선복사 량인 1 SDD(Standard Vitamin D Dose)를 피부 유형에 따라 구분하고, 그 값에 해당하는 복사량을 얻기 위해 필요한 노출 시간의 평균을 제시하였다.

그러나, 국외 선행 연구 사례로 볼 때, 비타민 D 생성 자외선 노출 시간 산출과 관련된 많은 연구들이 백인 피부 유형에 맞춰 개발되어 아직까지 동양인의 피부 유형에 적합한 비타민 D 생성 노출 시간에 대한 연구는 거의 이루어지지 않았음을 알 수 있었다.
국내에서 비타민 D 생성 적정 노출시간을 기상청 홈페이지(www.kma.go.kr) 및 기후정보포털 (www.climate.go.kr)에 표출하기 위해서 10분 간격으로 자외선 노출 시간이 산출되도록 서버의 백엔드 IDL 프로그램을 제작해 구동하도록 설정한 연구 결과는 다음과 같다 [22].

일일 비타민 D 권장량 생성 적정 노출 시간은 하루 중 현재 시각 이전에 비타민 D 섭취 혹은 자외선에 노출이 없고 얼굴과 손만 노출되는 것을 가정하여 계산한 결과이다. 하루 중 09-14시에 제공되는 것으로, 일일 비타민 D 권장량은 보건복지부(2015년)에서 제시한 400 IU를 기준으로 하였으며, 인체 피부 유형은 동양인과 가까운 지중해형(Mediterranean)을 적용하여 제시하고 있다 [23]. 그러므로 우리나라의 경우, 지역 및 계절에 따른 자외선 량을 분석한 자료에 의하면 비타민 D 합성을 위한 시간으로 계절에 따라 청정지 역의 경우, 봄은 15분, 여름은 12분, 가을은 18분, 겨울은 37분, 오염지역의 경우는 각각 16분, 16분, 24분, 37분으로 기상청(KMA)에서 지정한 홍반 생성시간의 이내의 값들로 하루 동안 20-40분의 일광욕은 피부에 홍반을 발생시키지 않으면서도 비타민 D 합성이 가능한 시간으로 제시하고 있다. 그러나 실제로는 자외선 차단제 등의 이유로 실제 햇빛으로부터 비타민 D 공급을 기대하기는 어려운 상태일 가능성이 비교적 높다 고 할 수 있다.
식품 섭취 및 자외선 작용 하에 의한 피부에서 생성되는 비타민 D와 관련된 참고 문헌들을 근거로 섭취 기준 설정을 위한 문헌 고찰 시 선정된 주요 지표는 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3), 부갑상선호르몬, 골밀도, 골질량, 골절, 구루병, 골연화증, 낙상, 신체활동도, 암, 대장암, 유방 암, 고혈압, 심근경색, 심혈관질환, 당뇨, 비만, 대사증후군, 고칼슘혈증, 고칼슘뇨증 등이었다. 현재까지의 근거를 종합하여 비타민 D의 섭취기준을 설정하기 위한 지표로서 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도와 골격 건강 수준을 나타내는 지표들 - 골밀도/골질량, 칼슘 흡수, 구루병, 골연화증, 골절 위험성을 통합적으로 사용하였다. 암, 심혈관질환, 고혈압, 당뇨, 대사증후군, 면역기능, 감염질환, 신경인지 기능, 임신 결과 등은 아직까지 명확한 근거가 부족하여 섭취기준 설정을 위한 지표 선정 근거에 포함하지 않았다. 문헌 분석을 한 지표 선정 근거는 다음과 같다.
(1) 혈중 25-하이드록시비타민 D
비타민 D의 체내 수준을 반영하는 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3)는 반감기가 긴 반면 항상성 유지를 위해 혈중 농도가 엄격히 조절되지 않기 때문에 비타민 D의 섭취 수준(피 부 합성 및 경구 섭취)을 반영하는 좋은 지표이다. 소아와 성인 대상 연구 결과 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도가 30 nmol/L 미만에서는 소장 내 칼슘 흡수가 저하되고, 50 nmol/L에 도달하면 흡수율이 최대화되며, 50 nmol/L 이상에서는 더 이상 칼슘 흡수율이 증가하지 않았다 [1]. 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도가 30 nmol/L(15 ng/mL) 이하 에서는 PTH 수준의 증가와 낮은 골밀도와 유의적으로 관련되어 있다. 반면 최종적인 건강상태(구루병, 골 다공증)나 건강판정지표(혈압 등)를 예측하는 지표로서는 근거가 부족하다 [1].
(2) 골격 건강 지표
비타민 D의 건강효과 중 골격 건강에 미치는 영향에 대한 근거가 가장 많이 축적되어 있다. 골격 건강 을 나타내는 지표로는 골밀도/골질량, 칼슘 균형, 구루병/골연화증, 골절 위험도 등이 있으며, 혈중 25-하 이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3)와 부갑상선호르몬 수준은 골격 건강과 관련된 중 간 지표로 사용된다. 출생 후 소아・청소년기를 거쳐 초기 성인기에 이르기까지 골격의 증대가 진행된다. 최대 골질량에 도달하는 연령은 18-25세로 보고되며 골격의 부위에 따라 도달 연령에 차이가 있다 [24, 25]. 칼슘 섭취량이 충분한 경우, 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도가 30 nmol/L(12 ng/mL) 미만일 때 구루병 발생 위험이 증가한 반면, 30 nmol/L 이상에서는 구루병이 발생하지 않았다 [26]. 현재까지 보고된 관찰연구를 종합하면 소아 및 청소년에서 높은 25-하이드록시비타 민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도는 높은 골질량과 유의한 관련성을 보이고, 소아 구루병 발 생 위험과의 관련성은 유의하지만 아직까지 구루병을 예방하는 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3)의 역치는 불분명하다 [1].
최대 골질량에 도달하는 초기 성인기 이후부터 전 생애에 걸쳐 뼈의 재형성 과정이 지속되며, 성인기 골격 유지기의 건강 목표는 칼슘 균형을 최대한 유지하는 것이다. 폐경 여성과 노인에서는 정상 노화 과정 으로 골 소실이 진행되며, 여성은 폐경 후부터 60대 또는 70대까지 급격히, 남성은 여성보다 완만한 속도 로 골 소실이 일어난다. 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 수준과 골밀도 와의 상관관계는 일관된 결과를 보이지 않으나 [27], 부검 소견에 근거한 연구 결과 혈중 25-하이드록시비 타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도가 30 nmol/L(12 ng/mL) 이하에서 골연화증의 발생 위 험이 유의하게 증가하고 50 nmol/L 이상에서는 극히 드물다고 보고하였다 [28]. 폐경 여성 및 노인 남성에 서 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도와 대퇴경부 골밀도 및 골밀도 변화 간의 관련성에 대해서는 어느 정도 근거가 있으며, 골절, 낙상, 골밀도 감소와 관련된 혈중 25-하이드 록시비타민 D3의 역치는 40-80 nmol/L(16-32 ng/mL)인 것으로 보고되었다 [29].
임신 초기에 1,25-다이하이드록시비타민(1,25(OH)2D3, 칼시트리올) 수준은 2배로 증가하고, 이는 전 임 신기간 동안 유지된다. 그러나 비타민 D 결합단백질 역시 증가하기 때문에 유리 1,25-다이하이드록시비타 민(1,25(OH)2D3, 칼시트리올)의 수준은 임신 3기까지 큰 변화를 보이지 않는다. 태반에서도 1,25-다이하이 드록시비타민(1,25(OH)2D3, 칼시트리올)이 생성되지만 태아에게 공급되는 칼시트리올의 주요 급원은 모체 의 신장에서 분비되는 1α-수산화효소를 통해서 생성된다. 임신 기간 동안에는 모체가 비타민 D 결핍 상태 이더라도 태아의 칼슘과 인의 항상성은 유지되고, 골격의 발달과 무기질화는 모체의 비타민 D, 비타민 D 수용체 수준과는 독립적으로 조절된다. 그러나 출생 이후 비타민 D 결핍증이 바로 교정되지 않으면 신생 아에서 저칼슘혈증 및 구루병이 발생한다 [1].
비타민 D는 근육섬유의 발달과 성장에 필수적인 인자이다. 즉, 1,25-다이하이드록시비타민(1,25(OH)2D3, 칼시트리올)은 근육세포의 칼슘 유입을 조절하는 한편, 근육단백의 합성과 근육세포의 증식 및 분화를 조 절한다 [30]. 비타민 D 결핍 시에는 근육 약화 및 근육 통증이 발생하며 신체기능이 약화된다. 특히 노인 등 취약인구에서 비타민 D의 결핍은 낙상 및 신체기능 악화의 위험요인으로 작용한다. 지금까지의 연구 결과를 살펴보면 50세 이상의 성인에서 하루 800-1,000 IU의 비타민 D 보충요법(단독 또는 칼슘과 병합 요법)은 균형감각, 근육기능 향상, 낙상 예방에 유익한 효과를 보이는 것으로 나타났다 [31, 32]. 그러나 아직까지 50세 이하의 연령군에 대한 근거는 부족하다. 2012년 미국질병예방특별위원회(U.S. Preventive Services Task Force, USPSTF)에서는 낙상을 예방하기 위해 낙상 위험이 높은 65세 이상의 지역사회 노인 에게 하루 400 IU 이상의 비타민 D 섭취는 해로울 수 있다고 권고하고 있다 [33].
비타민 D 수준과 골격 건강 지표들 간의 관련성은 인종에 따라서 매우 큰 차이를 보인다. 예를 들어 미국의 경우, 흑인의 골밀도 및 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 농도는 백인보다 낮지만 골절 위험도는 오히려 백인보다 낮았다. 따라서 한국인을 대상으로 한 근거자료를 확보하 는 것이 필수적이다. 그러나 아직까지 한국을 비롯한 아시아인을 대상으로 시행된 연구는 대부분 환자-대 조군 연구이거나 단면연구의 형태에만 제한되어 있고 임상시험연구 결과는 극소수인 실정이다.
(3) 기타 관련 지표
비타민 D 대사에 관여하는 부갑상선호르몬은 골흡수의 표지자이다. 비타민 D 섭취가 부족하여 이차성 부갑상선 항진증이 발생할 경우 골 흡수 및 골 소실이 증가하고, 골다공증 및 골절의 위험성이 높아진다. 혈중 부갑상선호르몬 농도가 상승하기 시작하는 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3)의 임계농도가 체내 비타민 D의 적정 수준이라는 가정 하에, 혈중 부갑상선호르몬 수준이 비타 민 D의 적정수준을 반영하는 지표로서 제시되었다 [34, 35]. 그러나 혈중 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3)가 안정기(plateau)에 이르는 부갑상선호르몬 농도는 37.5-125 nmol/L로 다양하게 보고되었고, 25-하이드록시비타민 D3(25-hydroxyvitamin D3, 25(OH)D3) 이외에도 연 령, 인종, 칼슘 및 인의 식사섭취량, 하루 중 시간대, 신장 기능, 신체활동 수준, 약물 등의 다양한 인자가 혈중 부갑상선호르몬의 농도에 큰 영향을 주는 것으로 밝혀졌다 [1]. 따라서 혈중 부갑상선호르몬 수준은 골격 건강의 지표로서는 의미가 있지만 비타민 D 섭취기준 개발의 지표로는 사용되기 어렵다고 판단된다.
최근 많은 연구에서는 비타민 D와 암 과의 관련성을 제시하고 있다. 일부 임상시험과 관찰연구에서 비 타민 D와 칼슘 보충요법이 전체 암 발생의 위험도를 낮추는 것으로 보고하였으나 [36], 암 사망률과 유의 한 관련성이 없다고 보고된 연구도 있다 [37]. 임상시험연구를 메타 분석한 연구 결과들에서는 비타민 D 보충요법이 암 발생을 예방하는 효과는 유의하지 않았으나, 암 사망률 및 총 사망률이 유의하게 감소하는 결과를 보였다 [38, 39]. 체내 비타민 D 수준과 대장암 발생의 위험성은 대체적으로 역의 관련성을 보이지 만 용량-반응 관계는 아직까지 명확하지 않다 [40, 41]. 유방암의 경우 많은 실험연구에서 비타민 D가 유 방암의 발생 및 진행 기전에 보호작용을 할 가능성이 보고된 반면 [42], 관찰연구와 임상시험연구 결과들은 일관된 결론을 보이지 않는다 [43-46]. 최근 52개의 연구에 대한 메타분석에서 비타민 D 보충요법 단독만 으로는 위약이나 보충을 하지 않은 성인에서의 각종 질병으로 인한 총 사망률, 심혈관 질환으로 인한 사망 률과는 연관이 없었으나, 암으로 인한 사망위험은 16% 감소한 것으로 보고된 바 있다 [47]. 또한 30개의 비타민 D 보충요법 단독으로는 암 발생 혹은 암으로 인한 사망률의 감소와 유의한 연관성이 없었다고 하 였다 [48]. 그러므로 암 발생 및 사망을 일차 결과변수로 사용한 임상시험연구가 극소수이고 용량-반응 관 련성이 불충분하므로 암 발생 또는 사망을 비타민 D의 섭취기준 설정을 위한 지표로 사용하기는 어렵다고 판단된다.
그 외에 실험 연구와 동물 실험을 통하여 천식, 자가면역질환(1형 당뇨병, 다발성 경화증, 류마티스 관 절염, 염증성 장질환, 루프스 등), 감염성질환(결핵, 인플루엔자, 상기도감염 등), 신경인지기능(자폐증, 인 지기능 저하 및 치매, 우울증), 임신 결과(전자간증, 임신성 고혈압 등) 및 태아 건강 등이 비타민 D와 관 련이 있다고 보고된 바 있으나, 연구결과 간에 일관성이 부족하거나 아직은 인과관계를 증명하기 어려운 지표들이다.
2-2. 결핍 예방을 위한 섭취기준 및 한국인 섭취실태
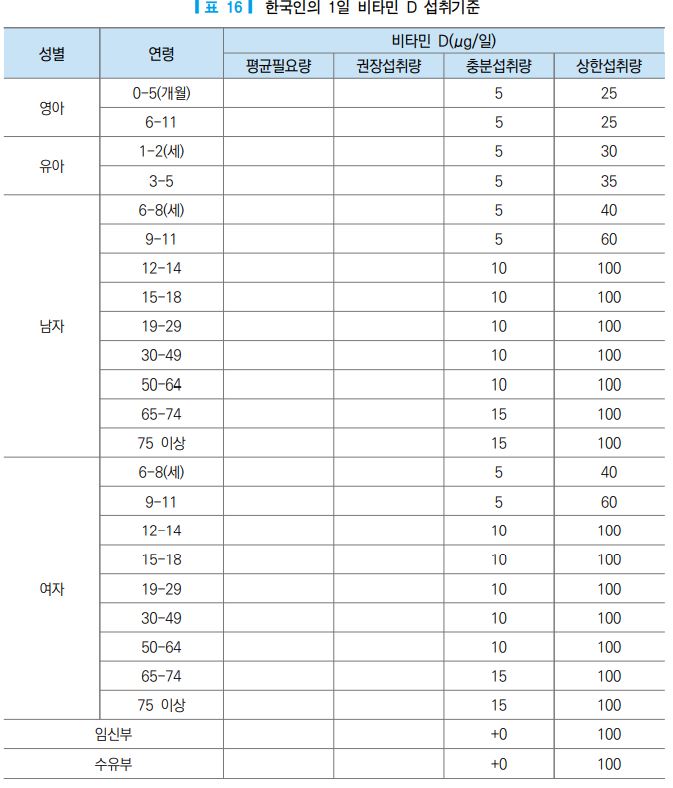
비타민 D는 한국인에게 결핍되거나 부족할 가능성이 있으나 섭취량의 일간 변동이 상당히 크고, 식품에 서도 공급되지만 햇빛에 의해서도 생산되기 때문에 필요량을 산출하기는 실제적으로 어려운 상황이다. 그 러므로 미국・캐나다의 식사섭취기준에 제시된 권장량으로부터 햇빛에 의한 생산량을 고려하여, 한국인의 상용식품으로부터의 공급을 위한 충분섭취량으로 설정하였다.
비타민 D 부족 및 결핍은 골격 건강을 악화시킨다. 소아에서는 구루병, 성인에서는 골연화증 및 골다공 증의 위험을 높이며, 노인 등 취약 인구에서 낙상 및 신체기능 약화의 위험인자가 된다. 이와 같은 근골격 계에 대한 전형적인 효과 외에도 최근에는 암, 심혈관계 질환, 고혈압, 당뇨, 대사증후군 등에 대한 보호효 과와 같은 비전형적인 작용과 관련되었을 가능성이 있는 것으로 알려지고 있다. 현재 우리나라는 비타민 D에 관한 정확한 자료, 즉, 혈중 수준 및 햇빛을 통한 공급량과 식품과 강화식품 그리고 영양건강기능 식 품으로부터의 섭취량이 뚜렷하지 않고 이에 관한 관련 자료가 충분하지 않기 때문에 권장섭취량이 아닌 충 분섭취량이 제정되었다. 이는 비타민 D 임계농도를 기준으로 설정하였으므로 이를 기준으로 식사관리 및 임상에서 적용할 경우, 이에 대한 고려가 필요하며 상한섭취량에 대한 기준도 꼭 유념하여야 할 것이다.
충분섭취량 추정방법은 체내 비타민 D 상태 평가에 사용하는 혈중 25-하이드록시비타민 D의 임계농도 를 비타민 D의 적정수준으로 하여 설정하였다. 즉, 골 건강을 위한 비타민 D의 적정수준은 부갑상선호르 몬은 최소로, 칼슘 흡수는 최대로 하는 범위 내에서 결정하였다. 혈중 25-하이드록시비타민 D와 부갑상선 호르몬은 반비례 관계를 보이다가, 어느 수준 이상에서는 혈중 25-하이드록시비타민 D가 증가하여도 부갑 상선호르몬이 더 이상 감소하지는 않게 되는 수준(임계농도)으로 20-30 ng/mL(50-75 nmol/L)를 제시하고 있다 [49].
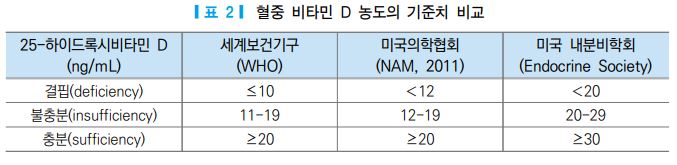
또한 칼슘 흡수율을 관찰한 연구에서도 25OHD 농도가 20-30 ng/mL 사이에서 최대가 되는 것으로 보 고하고 있다 [50]. 활성형인 칼시트리올은 반감기가 4시간으로 짧고, 비타민 D 부족이 있는 경우라도 부갑 상선호르몬의 작용에 의해 정상이거나 오히려 증가할 수 있기 때문에 체내 비타민 D 상태를 나타내지 못 하므로, 반감기가 2-3주로 상대적으로 긴 25-하이드록시비타민 D로 측정하여 평가하는 것이 일반적이다 [51]. 아직까지 혈중 25-하이드록시비타민 D의 적정 농도 및 결핍 수준을 결정하는 기준은 명확히 확립되 지 않았다. 세계보건기구(World Health Organization, WHO)와 국립 의학 아카데미(National Academy of Medicine, NAM)에서는 혈중 25-하이드록시비타민 D가 20 ng/mL 이상인 경우를 충분한 수준으로 정 의한 반면, 일부 전문가 집단에서는 30 ng/mL 이상이 필요하다는 견해를 보이고 있다 [52]. 미국, 캐나다의 권장섭취기준 [1]에서는 비타민 D 권장량으로 70세 이하에 대해 15 μg, 71세 이상에 대해 20 μg으로 하고 있고, 일본에서는 2020 식사 섭취 기준을 충분섭취량으로 하여 생애주기별 2.0-6.0 μg/일로 설정하였 던 2015 대비 3.0-8.5 μg/일로 상향조정하였다.
그러나 비타민 D는 개인마다 거주 지역, 섭취량의 일간 변동이 비교적 큰 영양소이다. 또한 식품 외의 급원이 중요한 변인이므로 평상 시 섭취 상태와 생활 습관 행동이 중요한 변인으로 작용된다. 이러한 이유 로 한국인의 비타민 D 수준은 결핍되거나 부족할 가능성이 있을 것으로 보인다. 그러나 섭취 상태의 일간 변동이 비교적 크고, 제한된 급원에 함유되어 있으며, 생활 습관 행동에 영향을 받기 때문에 필요량을 산출 하기는 매우 어렵다. 우리나라의 경우, 골절 위험과 혈액 중 25-하이드록시 비타민 D 농도와의 관계에 관 한 단면 연구는 있으나, 섭취량 평가가 동시에 시행된 연구가 매우 적다. 따라서 2020 비타민 D 권장 수준 은 미국, 캐나다의 식사섭취기준에 제시된 권장량과 일본 자료 및 국내외 논문 근거, 한국인의 섭취수준 분석을 위한 식품 중 비타민 D 함량 자료와 지역에 따른 햇빛 조사량과 실외활동 수준에 대한 자료 분석을 통하여 2015 권장 수준을 유지하였다.
(1) 영아기(1세 미만)
영아의 비타민 D 농도는 임신 기간 동안 산모의 비타민 D 상태와 영아의 출생 후 햇빛 조사량 및 모유 섭취량에 영향을 받으며, 모유 중의 비타민 D 농도는 0.63-1.25 μg/L으로, 이는 수유부의 비타민 D 영양 상태와 계절에 따라 변동 가능한 것으로 알려져 있다 [53]. 모유에는 비타민 D 함량이 적으므로, 햇빛으로 비타민 D를 충분히 얻지 못하는 영아의 경우, 구루병 예방을 위하여 충분한 비타민 D 섭취가 요구된다. 모유 중의 농도보다는 구루병 방지의 관점에서 설정되며, 일본의 경우 비타민 D 공급의 결과 구루병의 유 병률이 없었고, 모유에서 공급되는 비타민 D 섭취량이 2.38 μg/일인 경우 구루병의 위험이 없다고 보고하 고 있다 [54]. 모유에 비타민 D 함량이 부족한 것은 햇빛을 통해 필요량이 충족될 수 있기 때문으로 알려 져 있다. 즉, 모유 내의 비타민 D의 양이 적지만, 모유 수유아의 비타민 D 결핍은 모유 내의 부족한 비타 민 D 함량 때문이 아니라 대부분 햇빛을 덜 쬐여서 발생하는 것으로 알려져 있다 [53]. 그 외 추가적인 근거자료가 부족하여 영아의 충분섭취량은 2015 한국인 영양소 섭취기준과 동일하게 설정되었다.

(2) 성장기(1-18세)
유아 및 아동의 경우 비타민 D 결핍으로 인한 구루병 예방을 위해 햇빛 조사량과 식사 섭취량이 유의적 인 관련이 있고, 남아와 여아의 차이는 없다고 보고되고 있다. 미국과 캐나다의 경우는 15 μg/일, 일본의 경우 2020년 영양섭취기준에서 1-2세는 3.0-3.5 μg/일 그리고 3-5세는 3.5-4.0 μg/일로 상향조정하였다. 미국 소아과학회는 5 μg/일(2003), 10 μg/일(2008)으로 제안하고 있다 [1]. 일본의 경우 성인의 충분섭취 량에 대사체중을 적용하여 산출하였다 [55].
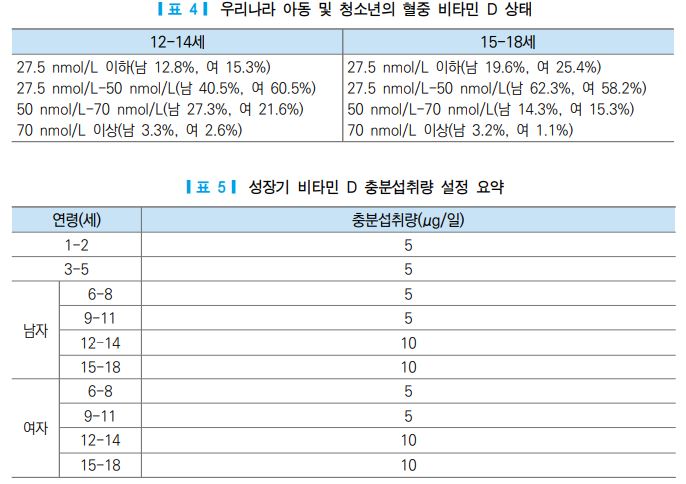
미국과 캐나다의 경우, 아동 및 청소년의 경우 15 μg/일로 설정하고 있고 [1], 일본에서는 아동 및 청소 년의 경우 최소 5.0 μg/일에서 최대 9.0 μg/일로 설정하고 있다 [55]. 우리나라 아동 및 청소년의 혈중 비타민 D 수준에 대한 연구에서는 우리나라의 아동 및 청소년 시기는 자외선에 대한 노출 시간이 충분하 지 않으며, 실제 비타민 D 섭취량 또한 매우 부족한 것으로 나타난다고 보고한 바 있다 [56]. 이러한 상태 는 2015년 한국인 영양섭취 기준 설정시점과 변화되지 않았으므로, 아동 및 청소년 시기인 성장기의 비타 민 D 충분섭취량은 국외 기준과 우리나라 연구자료 등 [57]을 참고한 결과, 2015 한국인 영양섭취 기준과 동일한 수준으로 설정하였다.
(3) 성인기(19-64세)
골격 건강을 위한 비타민 D 섭취의 적정수준은 부갑상선호르몬을 최소한으로, 칼슘 흡수를 최대한으로 하는 범위에서 설정하였다. 비타민 D 적정 수준의 임계농도를 혈중 25-하이드록시비타민 D와 부갑상선호 르몬이 반비례 관계를 보이다가, 혈중 25-하이드록시비타민 D가 증가하여도 부갑상선호르몬이 더 이상 감 소하지는 않게 되는 지점인 20 ng/mL(50 nmol/L)로 하였다.
미국과 캐나다의 영양섭취기준 [1]에서는 비타민 D 권장량(Recommended Daily Allowance, RDA)을 햇빛 노출을 최소화한다는 전제하에 기존 10 μg(400 IU)에서 15 μg/일(600 IU)으로 상향조정하였다. 일 본의 경우는 2015년 대비 전국 4개 지역에서의 조사 결과(16일간 식사 기록법) 데이터의 중앙값을 단순 평균하면 8.3 μg/일로, 이를 반올림하여 8.5 μg/일로 상향조정하였다 [55].
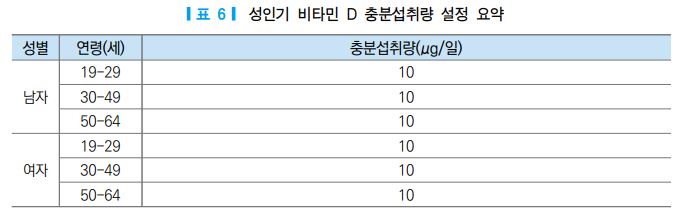
우리나라는 계절에 따라 비타민 D 수준의 변화가 있는 것으로 보고되고 [58], 현재 성인의 실외활동량 이 부족하고, 특히 자외선 노출 시간이 절대적으로 부족한 실정이며, 이러한 자외선 노출 시간의 부족은 생활 패턴으로 나타나고 있으므로, 2020년 성인 비타민 D의 충분섭취량을 10 μg/일로 2015 한국인 영양 소 섭취기준 [57]과 동일하게 설정하였다.
50세 이상의 고령자, 특히 폐경 후 여성에서의 비타민 D 부족은 50% 이상 증가하고, 전 세계적으로 폐 경 후 여성의 약 64%가 비타민 D 부족으로 나타나고 있어서, 50세 이상의 연령층에서 특히 폐경 후 여성 은 골다공증 예방 및 치료, 골절 예방을 위하여 비타민 D 보충은 의미가 있다고 보고되고 있다. 우리나라 폐경 후 여성에서 비타민 D 보충 효과에 대한 연구 보고는 있지만 [59, 60], 50세 이상의 성인의 경우 실외 활동량 증가 혹은 식사 섭취로부터의 증가인지에 대한 뚜렷한 근거가 충분치 않으므로, 성인과 동일한 10 μg/일로 설정하였다.
(4) 노인기(65세 이상)
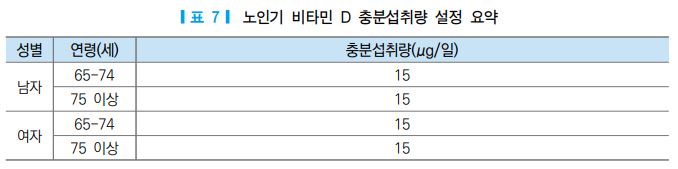
미국, 캐나다의 경우 75세 이상은 비타민 D 섭취량을 20 μg/일로 제안하고 있고, 일본에서는 65세 이상 의 노인들의 경우 하루 중 일정시간 실외 활동으로 햇빛에 의해 피부에서 비타민 D가 공급된다는 것을 근거로 하여, 2015년에는 65세 이상 고령자에서 성별 구분 없이 5.5 μg/일로 제안하고 있다 [1, 61]. 우리 나라의 경우 65세 이상의 남자와 여자 노인 모두에서는 성인에 비해 실외활동량은 조금 증가할 수는 있지 만 일상 식사에서의 식사 섭취량은 다소 감소하는 경향을 가지고 있으므로, 기존(2015 한국인 영양소 섭취 기준)의 15 μg/일로 설정하였다.
(5) 임신기
임신부의 경우는 칼슘 요구량 증가로 칼시트리올 생성능력이 증가하고, 임신시기에는 햇빛을 받는 기회 가 적어짐에 따라 혈중 25-하이드록시비타민 D 농도가 저하되며, 태아로의 비타민 D 이동은 태아와 출생 후 신생아의 성장 속도에 영향을 주고 있음이 보고되고 있다 [53]. 2010 한국인 영양섭취기준에서 성인 여성의 경우 5 μg/일이고, 임신부의 경우 5 μg/일을 가산하여 10 μg/일이었으나, 2015 한국인 영양소 섭 취기준에서는 성인 여성이 10 μg/일로 상향 조정되었으므로 임신부의 경우 10 μg/일로 성인 여성과 동일 하게 설정하였다. 따라서, 현재까지의 연구 결과 임신부에서의 충분섭취량이 일반 여성과 다르다는 근거는 추가적으로 제시되지 않았으므로 일반 여성과 동일한 수준의 10 μg/일을 적용하였으며, 이는 2015 한국인 영양소 섭취기준과 동일하다 [57].

(6) 수유기
수유부는 모유 수유아에서 비타민 D 부족으로 인한 저칼슘혈증 등이 보고되어, 모유 수유아의 기준량을 구루병 방지 관점에서 설정하는 것을 고려하여 설정해야 한다. 임신부와 동일하게 2015 한국인 영양소 섭 취기준에서 성인 여성이 10 μg/일로 상향 조정 하였으나, 현재까지의 연구 결과 수유부에서의 충분섭취량 이 일반 여성과 다르다는 추가 근거는 제시되지 않았으므로 일반 여성과 동일한 수준의 10 μg/일을 적용 하였으며, 이는 2015 한국인 영양소 섭취기준과 동일하다 [57].

2-3. 만성질환 위험감소를 위한 섭취기준
많은 관찰 연구에서 심혈관계질환 및 고혈압과 비타민 D의 관련성이 대두되었으나 인과관계를 증명하는 임상시험 연구가 부족한 실정이다. 대부분의 임상시험연구는 심혈관계질환을 2차 변수로 분석한 결과이며, 1차 결과변수로 한 경우는 없었다 [1]. 또한 비타민 D 섭취량과 고혈압 발생의 위험성을 관찰한 코호트 연구 결과 유의한 관련성이 관찰되지 않았다 [62]. 최근 25,871명에 대한 무작위대조군연구(Randomized Controlled Trial, RCT)에서, 비타민 D 보충이 침투성 암(invasive cancer) 또는 심혈관질환 발생을 감소시 키는 유의한 효과가 관찰되지 않았음을 보고하였으며 [63], 고혈압 전단계와 1단계 고혈압에서 비타민 D 보충이 혈압을 줄이는 효과가 관찰되지 않았음도 보고되었다 [64].
또한 동물 실험을 통해 비타민 D가 췌장의 내분비 기능과 인슐린의 생성 및 분비를 조절하는 것으로 보고되었다 [64-66]. 이후 진행된 관찰연구를 통해 혈중 비타민 D와 제2형 당뇨병 발생 간에 역의 관련성 이 시사되었으나 [67, 68], 임상시험 결과 당뇨병 예방에 대한 비타민 D 보충요법의 효과는 불분명하였다 [67, 69-71]. 또한 전당뇨병 단계인 2,423명을 대상으로 한 RCT에서 위약군에 비해서 비타민 D 보충제를 받은 군에서 당뇨병 발생 위험이 유의하게 더 낮음을 관찰할 수 없었음이 보고된 바 있다 [72]. 따라서 아직까지 비타민 D가 당뇨병 발생에 영향을 미친다는 증거는 불충분하므로 당뇨병 및 대사증후군을 비타 민 D의 필요량 추정지표로 사용하기는 어렵다고 판단된다.
3 안전확보를 위한 섭취기준
3-1. 안전을 위한 섭취기준 설정 시 고려사항
비타민 D의 상한섭취량 기준 설정을 위한 주요 질문은 ① 다양한 급원을 통한 비타민 D의 과잉섭취가 혈중 25-하이드록시비타민 D에 미치는 영향, ② 혈중 25-하이드록시비타민 D 상승에 따른 체내 칼슘과 인의 항상성 조절의 변화, ③ 비타민 D 과잉섭취 시 고칼슘혈증, 연조직 석회화, 신장기능 저하, 심혈관계 질환, 사망 등에 미치는 영향으로 구성되었다(그림 6).
상한섭취량의 설정 근거에는 과량 섭취로 인한 급성 독성 반응 뿐만 아니라 장기적인 고용량 섭취로 인한 만성 부작용 역시 반드시 포함되어야 하지만 아직까지 만성 과잉섭취에 대한 근거자료가 불충분한 실정이다 [1]. 최근 들어 급성 독성 반응이 나타나는 용량보다는 낮지만 고용량의 비타민 D 보충제를 수년 이상 섭취하는 인구가 증가하면서 장기간 고용량 섭취 시의 건강효과를 규명해야 할 필요성이 커지고 있 다. 또한 비타민 D의 다양한 급원별로 발생할 수 있는 부작용에 차이가 있을 수 있고, 보충제 섭취로 인한 혈중 25-하이드록시비타민 D의 반응과 태양광선 노출을 통한 생리적인 반응 수준의 차이 등에 대한 많은 연구가 필요한 실정이다. 비타민 D 과잉으로 인한 유해 반응의 지표로써 비타민 D 중독증, 고칼슘혈증, 고칼슘뇨증을 사용하였다. 이 밖에도 영아의 성장 지연, 사망위험, 암, 심혈관계질환, 낙상, 골절 등과의 관련성에 대한 연구들이 소수 보고되었으나 아직까지 인과관계가 불분명하므로 비타민 D의 상한섭취량 설 정 지표에 포함시키지 않았다.
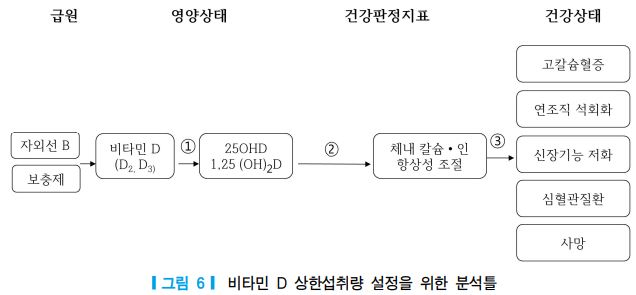
(1) 비타민 D 중독증 및 고칼슘혈증
혈중 25-하이드록시비타민 D의 상승 및 고칼슘혈증은 가장 대표적인 부작용으로서 지속적인 과잉 섭취 후 4주 이내에 발생 가능하므로 상대적으로 급성 반응에 해당한다. 고칼슘혈증은 식욕부진, 체중감소, 다뇨, 심장 부정맥 등 대부분 다양한 비특이적인 증상들을 보인다 [73]. 장기간 고칼슘혈증에 노출되는 경우 혈관과 조직의 석회화로 인해 심혈관계 및 신장의 손상이 초래된다. 비타민 D2와 D3 모두 과량 섭취 시 독성을 초래하지만 D3의 경우 보다 낮은 용량에서 더 심한 독성을 보인다 [74].
혈중 25-하이드록시비타민 D의 상승으로 인해 발생하는 고칼슘혈증은 골용출이 증가하여 나타나는 것 으로 보고되었다 [73]. 골용출이 지속되면서 고칼슘혈증이 심해지면 부갑상선호르몬의 생성이 억제된다. 초기 고칼슘혈증이 심하지 않은 상태에서는 신장의 사구체여과율(glomerular filtration rate, GFR)이 안정 적으로 유지되지만, 고칼슘혈증이 지속되면 신장 세뇨관은 소변 농축기능을 상실하고 사구체여과율이 감 소하게 된다. 신 세뇨관의 정상적인 재흡수 기능이 파괴되면 고칼슘뇨증이 유발된다. 신장기능이 감소하면 칼슘-인 항상성 조절 기능이 저하되고 신기능의 저하는 심혈관계질환의 위험성을 증가시키며, 고칼슘혈증 으로 인해 동맥의 칼슘 침착이 증가하여 심혈관계질환의 위험성이 배가된다 [75]. 비타민 D 중독증으로 인한 사망은 궁극적으로 신장과 심혈관계 부전에 기인한다. 비타민 D와 칼슘 과다로 인한 독성 증상의 발현 여부를 결정하는 기준은 부갑상선-신장-뼈 기능 축의 활동 수준이다. 즉, 부갑상선-신장-뼈 축의 기능 이 저하되고 기존 심혈관계질환의 유병률이 높은 노인 연령층은 비타민 D 중독의 고위험군에 속한다. 장 기간 과량의 비타민 D를 섭취하여 고칼슘혈증이 지속되면 혈관 이외에도 연조직의 석회화가 유발된다. 과 량의 비타민 D 섭취 시 신장결석 발생의 위험성은 아직까지 불분명하다 [1].
(2) 비타민 D 중독증과 혈중 25-하이드록시비타민 D
대부분의 비타민 D 중독증에서 혈중 칼시트리올의 수준은 변화하지 않거나 감소하므로 비타민 D 과량 섭취로 인한 부작용의 주 원인은 25-하이드록시비타민 D의 증가로 생각된다. 그러나 사람들에서 비타민 D 독성을 나타내는 혈중 25-하이드록시비타민 D의 역치 수준은 아직까지 불분명하다. 또한 비타민 D의 독성과 혈중 25-하이드록시비타민 D 수준 간에 상관관계가 있음에도 불구하고, 이러한 관련성은 개인별, 인구집단 별로 다양한 차이를 보이며 일관성을 보이지 않는다 [1].
비타민 D의 과잉섭취로 인한 중독증상의 발생에 영향을 미치는 요인은 다양하며, 독성 증상을 유발하는 비타민 D의 섭취량 또한 아직까지 불분명하다. DeLuca 등 [13]은 고칼슘혈증 등의 독성은 하루 25,000 IU 이상의 비타민 D 섭취 시, 즉 상응하는 혈중 25-하이드록시비타민 D 농도가 500 nmol/L인 경우에 발 생한다고 보고하였다. Hathcock 등 [76]은 20여 편의 연구결과를 종합한 결과 하루 10,000 IU 이하의 비 타민 D의 섭취는 부작용의 발생과 관련성이 없다고 보고하였다. 대부분의 연구에서 비타민 D의 독성이 나타나는 역치를 하루 10,000-40,000 IU 사이로 보고하고 있다. 또한 혈중 25-하이드록시비타민 D 농도 500-600 nmol/L 이하에서는 독성 작용의 보고가 없으며, 실제 독성 작용과의 관련성은 혈중 25-하이드록 시비타민 D 농도 750 nmol/L(300 ng/mL) 이상에서 보고되었다 [73].
자외선 B의 피부 조사로 인한 비타민 D 독성반응은 아직까지 보고되지 않았다 [77]. Davie 등 [78]은 자외선으로 인한 피부 비타민 D 합성은 노출 5-6주 경에 정점에 이르고, 혈중 25-하이드록시비타민 D의 최고 농도는 45 nmol/L(18 ng/mL)이하로 보고하였다. 건강한 남성 26명을 대상으로 한 연구에서 혈중 25-하이드록시비타민 D 농도의 중앙값은 늦여름에 122 nmol/L(48.8 ng/mL)까지 상승하였다가 늦겨울에 74 nmol/L(29.6 ng/mL)까지 감소하는 것으로 보고하였다 [79]. Binkley 등 [80]은 일광노출 시간이 많은 93명의 연구대상자들에서 혈중 25-하이드록시비타민 D의 평균 농도를 79 nmol/L(31.6 ng/mL), 최고 농 도는 155 nmol/L(62 ng/mL)로 보고하였다. 아직까지 하루 10,000 IU 이상의 비타민 D를 장기간 복용하 거나 혈중 25-하이드록시비타민 D 농도 250 nmol/L(100 ng/mL) 이상을 장기간 유지한 임상연구의 결과 는 보고되지 않았다.
결론적으로 비타민 D의 상한섭취량 설정을 위해 가장 근거가 충분한 지표는 고칼슘혈증으로서 영아를 제외한 전 연령 그룹에서 상한섭취량의 설정 지표로써 고칼슘혈증이 사용되었다. 영아에서는 성장지연과 의 관련성이 보고된 섭취량을 상한섭취량의 설정 지표로 사용하였다. 또한 상한섭취량 설정을 위한 근거가 상대적으로 부족하기 때문에 불확실 계수(uncertainty factor, UF)의 개념을 도입하였으며, 이는 관찰된 자 료를 전체 일반 인구에게 외삽하기 위해 질적으로 보정하는 계수로 정의할 수 있다 [1].
3-2. 안전 확보를 위한 섭취기준 및 한국인 섭취실태
(1) 영아기(1세 미만)
1세 미만 영아의 상한섭취량은 Fomon 등의 연구에서 약 1,800 IU/일(45 μg/일)이 최대무해용량으로 나타난 것에 근거하여 [81] 45 μg/일을 최대무해용량으로 설정하였고, 불확실계수는 2로 하였다. 따라서 영아의 비타민 D 상한섭취량은 45 μg/일÷2≒25 μg/일(1,000 IU/일)로 설정하였다. 2015 한국인 영양소 섭취기준과 비교할 때 영아에서의 상한섭취량은 동일한 수준이다 [57].
영아의 상한섭취량=최대무해용량÷불확실계수=45 μg/일÷2≒25 μg/일(=1,000 IU/일)

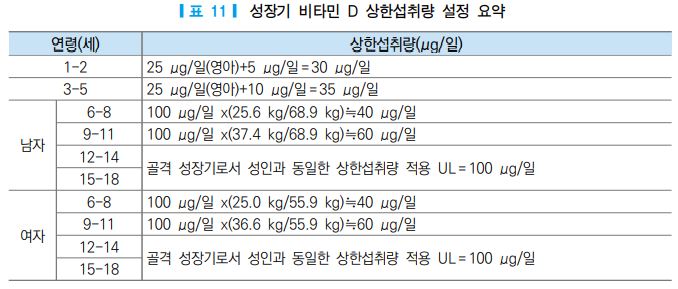
(2) 성장기(1-18세)
성인과 영아를 제외한 나머지 연령대에 대해서는 과학적인 근거가 불충분하므로 아동 및 청소년기의 상 한섭취량은 성인 및 영아의 섭취량을 기준으로 설정하였다. 여러 연구 결과 비타민 D 섭취량과 혈중 25-하 이드록시비타민 D 농도는 성별 및 연령에 따른 차이가 없이 동일한 용량-반응관계를 보이는 것으로 밝혀 져 있다 [1]. 그러나 아동 및 청소년의 상한섭취량 설정 시에는 신체기관의 성숙에 따른 차이를 고려하여 단계적으로 용량을 조정하여 설정하였던 2015 영양소 섭취기준과 동일하게 적용하였다. 즉, 1-5세 유아는 신체기관의 성숙에 따른 차이 및 요구량의 증가를 고려하여, 12개월 미만인 영아의 상한섭취량인 25 μg/ 일을 기준으로 1-2세는 5 μg/일, 3-5세는 10 μg/일을 각각 추가하였다 [1]. 따라서 2015 영양소 섭취기준과 동일하다 [57]. 6-11세 아동은 2015년 영양소 섭취기준과 동일하게 2020 영양소 섭취기준에서 제시된 성인의 표준체중을 기준으로 외삽하여 적용한 결과, 2015 영양소 섭취기준 상한섭취량과 동일한 수준으로 어림하여 설정하였다. 12세 이후 청소년은 골격 성장기에 해당하는 연령대이므로 성인과 동일한 상한섭취 량을 적용하였다. 결과적으로 2015 한국인 영양소 섭취기준과 동일한 수준이다 [57].
(3) 성인기(19-64세)
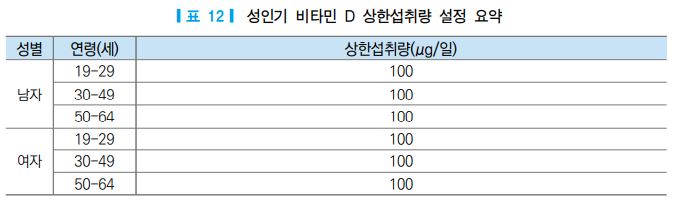
인간을 대상으로 한 대부분의 연구에서 혈중 25-하이드록시비타민 D 농도가 350 nmol/L 이상인 경우 고칼슘혈증이 보고되었다 [1]. 또한 Barger-Lux 등 [79]과 Binkley 등 [80]의 연구 결과 햇빛으로 합성되는 혈중 25-하이드록시비타민 D의 최고 농도는 125-150 nmol/L(50-60 ng/mL) 이하로 보고되었다. 따라서 성인의 상한섭취량은 혈중 25-하이드록시비타민 D 농도를 125-150 nmol/L 이하로 설정할 것이 권고되고 있다 [1]. 많은 선행 연구 [82-86]에서 성인의 경우 10,000 IU/일(250 μg/일)이 성인의 최대무해용량으로 나타난 것에 근거하여 250 μg/일을 비타민 D의 최대무해용량으로 설정하였으며, 불확실계수는 2.5로 하 였다. 따라서 성인의 비타민 D 상한섭취량은 250 μg/일÷2.5=100 μg/일(4,000 IU/일)로 설정하였고, 2015 한국인 영양소 섭취기준 [57]에서 권고한 상한섭취량과 동일한 수준이다.
성인의 상한섭취량=최대무해용량÷불확실계수=250 μg/일÷2.5=100 μg/일(=4,000 IU/일)
(4) 노인기(65세 이상)
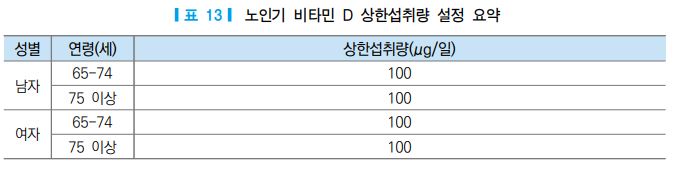
현재까지의 연구 결과 노인에서의 상한섭취량이 일반 성인과 다르다는 근거는 제시되지 않았으므로 성 인과 동일한 수준의 상한섭취량(100 μg/일=4,000 IU/일)을 적용하였으며, 이는 2015 한국인 영양소 섭취 기준 [54]에서 권고한 상한섭취량과 동일한 수준이다.
노인의 상한섭취량=최대무해용량÷불확실계수=250 μg/일÷2.5=100 μg/일(4,000 IU/일)
(5) 임신기
현재까지의 연구 결과 임신 및 수유 여성에서의 상한섭취량이 일반 여성과 다르다는 근거는 제시되지 않았으므로 일반 여성과 동일한 수준의 상한섭취량(100 μg/일=4,000 IU/일)을 적용하였으며, 이는 2015 한국인 영양소 섭취기준과 동일하다 [57].

(6) 수유기
현재까지의 연구 결과 임신 및 수유 여성에서의 상한섭취량이 일반 여성과 다르다는 근거는 제시되지 않았으므로 일반 여성과 동일한 수준의 상한섭취량(100 μg/일=4,000 IU/일)을 적용하였으며, 이는 2015 한국인 영양소 섭취기준과 동일하다 [57].

4 주요 급원식품
비타민 D는 필수 영양소 중 하나로, 식품을 통한 섭취 이외에도 햇빛을 통해 피부에서 비타민 D가 합성 된다는 독특한 특성을 갖고 있다. 즉, 비타민 D의 주요 급원은 자외선으로 인한 피부에서의 합성과 식품으 로부터의 섭취이다. 일반인의 경우 피부에서 합성되는 비타민 D의 양과 음식 및 보충제로부터 섭취되는 양을 구분하기가 쉽지 않고, 특히 피부에서 합성되는 비타민 D의 양은 다양한 요인들의 영향을 받기 때문 에, 식사를 통한 비타민 D의 섭취기준을 일률적으로 설정하는 것은 매우 어렵다 [1].
(1) 피부 합성
인간의 피부는 290-320 nm 파장의 자외선 B(ultraviolet B, UVB)에 노출되면 7-디하이드로콜레스테롤 (7-dehydrocholesterol)로부터 비타민 D3를 합성한다. 피부에서 생성되는 비타민 D3의 양은 진피에 도달 하는 자외선 B의 양과 7-디하이드로콜레스테롤의 양, 계절, 위도, 피부색, 자외선 차단제 사용 여부, 의복, 노출된 피부 면적, 연령 등에 의해 크게 영향을 받는다 [87]. 한편, 태양광선 노출 시에는 장시간 노출에도 혈중 비타민 D가 독성 수준에 도달하지 않는 것으로 알려져 있는데, 이는 피부에서 합성된 비타민 D3가 다시 비활성 형태로 전환되거나, 피부 내의 프로비타민 D(provitamin D3)가 비타민 D 이외의 루미스테롤 (lumisterol), 타키스테롤(tachysterol) 등 다양한 이성체로 전환되면서 비타민 D3의 생성을 억제하는 별도 의 대사경로가 존재하기 때문이다 [77, 88].
(2) 식사 섭취
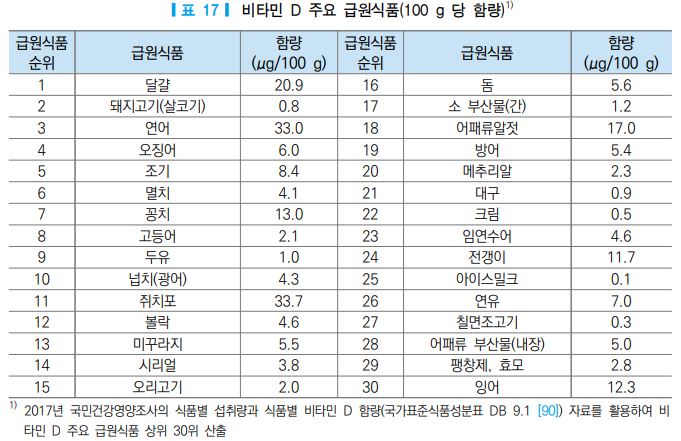
비타민 D의 총 섭취량은 식사를 통한 섭취량과 보충제로부터 공급되는 양을 포함한다. 비타민 D의 자 연적인 급원식품은 등푸른 생선, 어류의 간유, 계란 노른자 등이다. 우리나라 사람들이 상용하는 식품 중 비타민 D 함량이 높은 식품은 그 수가 매우 제한적인데, 그 중에서 어류와 버섯류가 함량이 높은 식품군에 속한다. 또한 우유나 치즈, 요구르트 등 일부 식품에 비타민 D가 첨가된 비타민 D 강화식품도 주요 식품 급원이 된다.
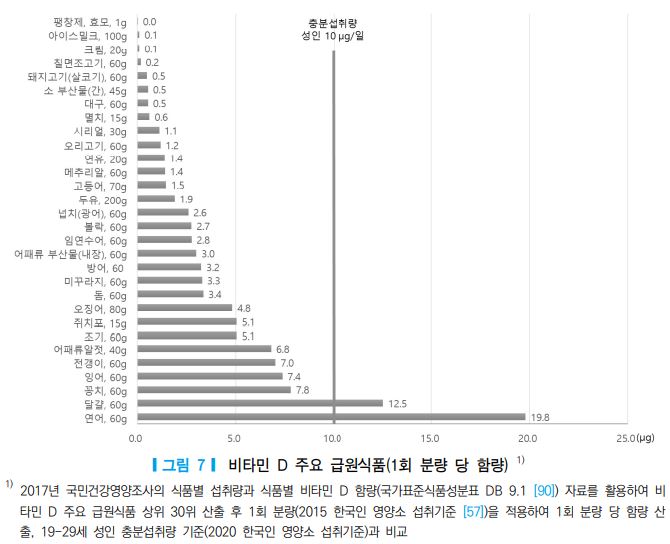
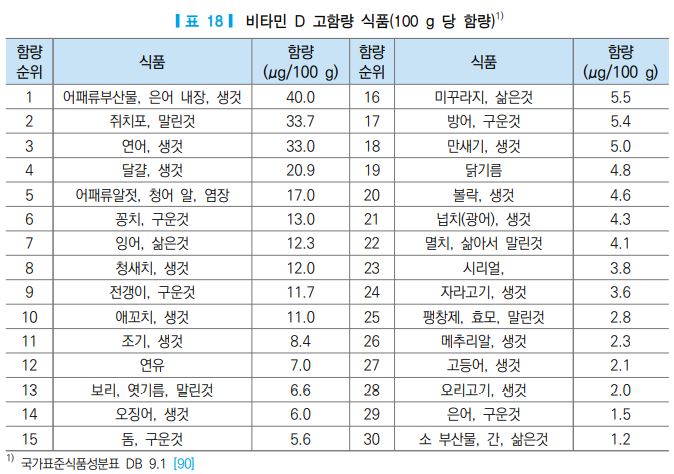
2017년 국민건강영양조사의 식품섭취량 자료를 바탕으로 국가표준식품성분표(농촌진흥청, ver 9.1) [90] 의 비타민 D 함량을 적용하여 한국인의 비타민 D 주요 급원식품을 산출한 결과, 달걀, 돼지고기(살코기), 연어, 오징어, 조기 순으로 비타민 D 섭취에 기여하는 것으로 나타났다(표 17). 급원식품 중 1회 섭취 분량 을 기준으로 비타민 D 함량이 가장 높은 식품은 연어, 달걀, 꽁치로, 각각 19.8 μg, 12.5 μg, 7.8 μg이었 다(그림 7). 기타 국가표준식품성분표 [90]에서 100 g 당 비타민 D 함량이 높은 식품은 표 18과 같다.
1920년대 구루병 예방에 대한 비타민 D의 중요성이 밝혀진 이후 [89], 일부 국가에서는 비타민 D를 강 화한 식품을 생산하기 시작하였다. 현재 미국에서는 식품의 비타민 D 강화가 자율적으로 시행되고 있으며 대부분의 우유에는 1 리터당 385 IU의 비타민 D가 첨가되어 있다 [91]. 캐나다에서는 우유와 모든 식물성 음료(100 mL 당 비타민 D 35-45 IU) 및 마가린(100 g 당 530 IU)에 비타민 D를 강화할 것을 식품의약품 법률로 의무화하고 있다 [1]. 우리나라의 경우 현재 자율적으로 비타민 D가 강화된 유제품이 일부 생산되 고 있으며, 강화 수준은 제품마다 상이하나, 기준의 약 1.5-41.8 μg(1일 영양소 섭취 기준의 약 35-836%) 정도이다 [90].
모체의 혈중 비타민 D와 25-하이드록시비타민 D가 모유로 유입되는 양은 극소량에 불과하다. 모유에 함유된 비타민 D는 100 kcal 당 4.3 IU에 해당되는데, 실제 모유 내 비타민 D의 생물학적 활성도는 비타 민 D 함량으로 계산된 활성도에 비해 높다. 즉, 모유 1 리터 당 40-50 IU의 구루병 예방 효과가 있는데, 이는 모유 내에 소량의 25-하이드록시비타민 D가 함유되어 있고, 25-하이드록시비타민 D의 생물학적 활성 도는 비타민 D에 비해 약 50% 정도 높기 때문인 것으로 설명된다 [92-94]. 이처럼 모유 내 비타민 D의 함량이 낮기 때문에 미국에서는 유아용 조제분유에 100 kcal 당 40-100 IU의 비타민 D를 강화하도록 의무 화하고 있고, 캐나다에서는 100 kcal 당 40-80 IU의 비타민 D를 강화하도록 의무화하고 있다 [1].
5 향후 2025 섭취기준 개정을 위한 제언
5-1. 섭취기준 설정에서 제기된 문제
2015년에 한국인 영양소 섭취기준에서 설정되었던, 비타민 D의 임계 농도를 20 ng/mL(50 nmol/L), 성 인의 경우 충분섭취량을 10 μg/일로, 65세 이상 노인의 경우 15 μg/일로 상향 조정한 근거는 실외활동만 으로는 충분한 비타민 D 합성을 기대하기 어렵다는 전제하에 이루어진 것이므로, 2020 한국인 영양소 섭 취기준에서는 이와 관련하여 추가적인 문헌 고찰을 수행한 결과, 어느 정도 근거가 마련되었다. 그러나, 10 μg을 충족하기 위한 현실적인 식사계획이 가능할 수 있도록 추가 연구가 필요하다. 나아가 비타민 D 생성과 관련된 실외 활동량, 예를 들어 자외선 노출 권장 시간 등에 대한 제언을 고려하는 것도 필요하다.
5-2. 과학적 근거가 부족한 사항
해당사항 없음
5-3. 향후 2025 섭취기준 개정을 위해 필요한 과제
2020 KDRI에서 비타민 D는 2015 KDRI와 동일한 충분섭취량 및 상한섭취량을 제시하고자 한다. 비타 민 D 임계 농도를 한국인의 적정수준(20-30 ng/mL)으로 제시하는 것이 필요하였고, 이를 위하여 한국인 성인을 중심으로 10 μg/일로 개정된 2015 한국인 영양소 섭취수준을 유지하며, 이에 대한 신뢰성 있고 타당성 있는 현재까지 진행된 국내외 자료 분석을 기반으로 이에 대한 근거를 제시하고자 노력하였다. 또 한 청소년과 성인의 경우 실외활동으로 인한 비타민 D 합성을 기대하기 어렵다는 전제는 여전한 기본 전 제이다. 따라서 2025 한국인 영양소 섭취기준 설정 시에는 실외활동을 통한 자외선으로부터 합성 및 충분 한 식사 섭취를 위한 식품의 비타민 D 함량에 대한 보다 정확한 자료가 필요한 사항이다. 또한, 2015 한국 인 영양소 섭취기준과 2020 한국인 영양소 섭취기준의 비타민 D 섭취 수준인 10 μg을 충족하기 위한 식 사 계획이 가능 해져야 하는 것이 요구된다. 이는 결핍 비율 높아질 우려에 대한 대응 혹은 비타민 D 결핍 이 만성질병과 연관되며 현재 비타민 D 섭취 수준이 큰 문제이므로 현실적으로 대처하기 위한 식사계획의 중요성에 따른 것이다. 또한, 한국인의 실외 활동을 포함한 햇빛에 노출되는 시간, 비타민 D의 평상시 섭취 량 및 혈청 25-hydroxyvitaminD(25(OH)D) 농도의 상호 관계에 관한 신뢰도가 높은 데이터가 필요하다.
2020 한국인 영양소 섭취기준(지용성비타민-비타민D)
👉
5년 단위로 발행 됨.
'2020 한국인 영양소 섭취기준' 전체보기
http://www.mohw.go.kr/react/jb/sjb030301vw.jsp?PAR_MENU_ID=03&MENU_ID=032901&CONT_SEQ=362385
'식품공부 > 영양소' 카테고리의 다른 글
| 지용성비타민/비타민K-2020 한국인 영양소 섭취기준 (1) | 2022.11.18 |
|---|---|
| 지용성비타민/비타민E-2020 한국인 영양소 섭취기준 (1) | 2022.11.17 |
| 지용성비타민,비타민A-2020 한국인 영양소 섭취기준 (1) | 2022.11.17 |
| 다량무기질,칼슘Ca-2020 한국인 영양소 섭취기준 (0) | 2022.11.16 |
| 다량무기질,나트륨Na과 염소Cl-2020 한국인 영양소 섭취기준 (1) | 2022.11.16 |



